Boala ischemică cardiacă (cardiopatia ischemică)
Infarct miocardic
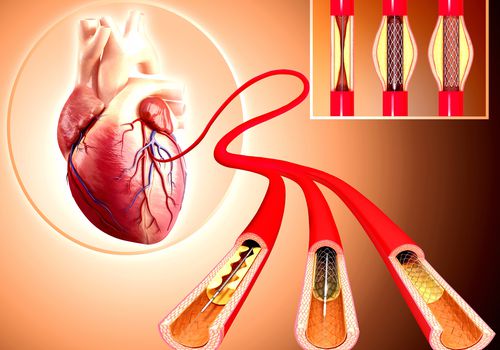
Angioplastia cu stent
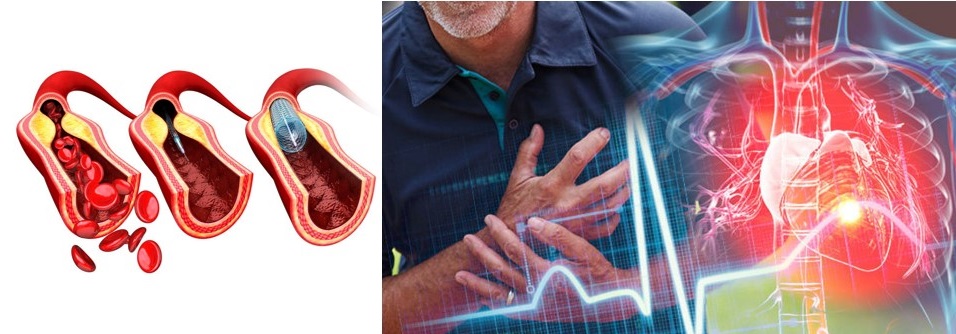
Ce este cardiopatia ischemică (boala ischemică cardiacă, boala coronariană)?
Cardiopatia ischemică (boala coronariană) reprezintă o afecțiune care presupune îngustarea sau ocluzia (astuparea) arterelor care hrănesc inima (arterele coronare). Acest fenomen se datorează în principal depunerii de grăsimi la nivelul acestora.
Infarctul miocardic (atacul de cord) este un sindrom clinic provocat de obstruarea (astuparea) bruscă a unei artere coronare. Astfel, o parte a mușchiului inimii este complet lipsită de sânge, iar celulele mor din aceasta cauză (fenomen denumit necroză ischemică miocardică).

Ce simțiți dacă aveți cardiopatie ischemică (boală coronariană)? Care sunt simptomele cardiopatiei ischemice?
Durerea în piept (angina pectorală, durerea de inimă sau durerea anginoasă) este cel mai frecvent simptom din boala coronariană, cardiopatia ischemică sau din infarct miocardic).
Durerea anginoasă este modalitatea prin care inima ne anunță că nu are suficient oxigen și substanțe nutritive pentru ceea ce organismul îi cere să facă. Aceasta se întamplă atunci când arterele coronare (arterele care irigă inima cu sânge) sunt strâmtorate (îngustate) datorită depunerilor de grăsimi ca urmare a procesului de ateroscleroză, care vor reduce debitul sangvin la acel nivel. Atunci când durerea se prelungește, este foarte intensă, nu cedează la Nitroglicerină sublingual poate anunța un infarct miocardic. Mitul conform căruia „inima nu doare” nu este real, inima doare și astfel semnalează faptul că este ceva în neregulă cu ea.


Durerea anginoasă
Durerea anginoasă are însă anumite caracteristici care o diferențiază net de celelalte tipuri de durere toracică:
- este localizată inițial la mijlocul toracelui sau către partea stângă și deseori iradiază către membrul superior stâng, către gât sau chiar către abdomen. Durerea creează senzația unei constricții toracice puternice, pacienții o descriu ca o “gheară care strânge întreg pieptul”. Unii sesizează această durere numai la nivel periferic (braț, gât). Alteori, din cauza asocierii cu senzația de arsură retrosternală, durerea este confundată cu o indigestie. De fiecare dată însă, durerea are aceeași localizare și iradiere la aceeași persoană;
- durează de obicei de ordinul minutelor (5-15 minute). Dacă durează mai mult și este de natură cardiacă, această durere poate fi foarte probabil consecința unui infarct miocardic. În cazul unui infarct miocardic durerea durează ore întregi;
- apare în anumite circumstanțe. În cazul anginei stabile, în afara efortului fizic, durerea poate fi provocată și de alte circumstanțe cum ar fi: o masă bogată, expunerea la frig, o emoție puternică, actul sexual etc. Există de asemenea, o serie de medicamente, care pot provoca o criză anginoasă. Unele dintre acestea sunt chiar banale, cum ar fi cele pe care le luăm când avem nasul înfundat. De asemenea, în angina stabilă, durerea apare la efort și dispare la întreruperea efortului;
- cedează rapid (în 20-30 secunde) după administrarea de nitroglicerină sublingual;
- uneori se însoțește de anxietate, stare de oboseală, transpirații reci, tulburări de vedere, amețeală.



Principalele tipuri de angină sunt:
- angina stabilă, care este determinată de un anumit prag de efort și dispare în repaus. Pacientul este în general în stare să prevadă care sunt activitățile care declanșează criza anginoasă. Angina pectorală de efort este o formă clinică a bolii ischemice cardiace. Este caracterizată prin crize dureroase, paroxistice, cu sediu retrosternal (în mijlocul pieptului), care apar la efort sau la emoții. Aceste dureri durează câteva minute și dispar la încetarea cauzelor sau la administrarea unor medicamente (compuși nitrici – Nitroglicerina, Nitrit de amil);
-
angina instabilă, o stare evolutivă mai gravă a anginei pectorale. Poate apărea și în repaus sau chiar în somn, fără să poată fi prevăzută în vreun fel. Angina instabilă trebuie să fie interpretată ca un semn al unei afectări cardiace severe. Precede, mai devreme sau mai târziu, un infarct miocardic.


Mai rar, cardiopatia ischemică se poate manifesta prin tulburări de ritm (aritmii). Tulburarile de ritm (sau aritmiile) sunt resimtite de pacient ca palpitații. În stadiile avansate ale cardiopatiei ischemice, atunci când este afectată performanța ventriculară, aceasta se poate manifesta prin oboseală/sufocare la efort (dispnee), scurtarea respirației, senzație de sfârșeală/fatigabilitate, fenomene de insuficiență cardiacă.
Citește despre Insuficiența cardiacă
Un infarct miocardic poate fi prima manifestare în cadrul bolii cardiace ischemice
De asemenea, poate apărea, repetat, la pacienții dignosticaţi deja cu această patologie.
Principalele simptome compatibile cu ischemia din infarctul miocardic includ combinații variabile de disconfort toracic sau durere. Acestea sunt localizate în extremitatea superioară a corpului, în mandibulă sau epigastru și apar în repaus sau la efort.
Durerea din infarctul miocardic durează, de obicei, cel puțin 20 minute. Deseori disconfortul apărut este difuz, nelocalizat și nu are legătură cu poziţia. Nu este modificat cu mobilizarea regiunii în care apare și poate fi insoțit de dispnee (sufocare), transpirații, greață sau sincopă (pierdere de cunoștință). Aceste simptome nu sunt întotdeauna specifice pentru ischemia miocardică, putând fi atribuite și patologiei din alte sfere. De exemplu, în sferele gastrointestinală, neurologică, pulmonară sau musculoscheletală, determină un diagnostic greșit sau întarzierea diagnosticului corect.
Un infarct miocardic poate apărea cu simptome atipice, sau chiar lipsit de simptome. Diagnosticul este pus în acest caz cu ajutorul modificărilor electrocardiografice, dinamicii enzimatice sau al imagisticii (ecocardiografie, coronarografie).

Care sunt cauzele cardiopatiei ischemice?
Cardiopatia ischemică apare atunci când arterele coronare (arterele care irigă inima cu sânge) sunt strâmtorate (îngustate) datorită depunerilor de grăsimi. Aceste depuneri de grăsimi apar ca urmare a procesului de ateroscleroză cu reducerea consecutivă a debitului sangvin la acel nivel.
Infarctul miocardic (atacul de cord) se poate produce atunci când placa de aterom din interiorul arterelor inimii (arterele coronare) se rupe formând un cheag care blochează circulația sângelui prin vasul respectiv. O asemenea placă este formată din colesterol, leucocite, calciu și alte componente și este înconjurată de o capsulă fibroasă. Dacă presiunea și debitul sângelui cresc dintr-odata, capsula fibroasă se poate fisura sau rupe. Ca urmare, corpul primește semnale pentru a repara captușeala interioară a arterei afectate. Această reparare se face în modul în care ar vindeca o tăietura externă, formând un cheag care să sigileze zona. Cheagul de sânge care se formează în arteră poate limita aportul de sânge și substanțe nutritive către mușchiul inimii. Astfel, poate cauza astfel un infarct miocardic (atac de cord).
Ateroscleroza se caracterizează prin depunerea focală sau diseminată de diverse lipide (grăsimi), componente sanguine, țesut fibros și calciu în intima arterelor. Astfel, acestea își pierd elasticitatea și iși îngustează lumenul. Se formează astfel așa-numitele plăci de aterom care pot determina stenoze (îngustari) ale vaselor de sânge care transportă substanțe nutritive în diferite țesuturi și organe.
Cele mai frecvente localizări ale procesului de ateroscleroză sunt:
– la nivelul arterelor coronare, când se produce cardiopatia ischemică (cu manifestarea clinică a acesteia – angina pectorală) sau infarct miocardic acut (atunci când se produce ocluzia vasului);
– la nivelul arterelor carotide și vertebrale sau ale vaselor intracraniene, când se produce ischemia cerebrală (cu manifestarea clinică a acesteia sub forma de amețeală, cefalee, pierdere de echilibru sau alte simptome neurologice) sau accidentul vascular cerebral ischemic (atunci când se produce ocluzia vasului);
– la nivelul arterelor membrelor inferioare, când se produce arteriopatia obliterantă a membrelor inferioare sau arterită (cu manifestarea clinică a acesteia sub formă de claudicație – durere intensă la mers sau în repaus) sau ischemia acută de membru inferior (atunci când se produce ocluzia vasului) care reprezintă o urgență chirurgicală căci, nerezolvată la timp, se poate solda cu pierderea piciorului.
Factorii de risc cardiovascular favorizează depunerea de colesterol și formarea plăcilor de aterom la nivelul arterelor. Aceste artere hrănesc inima (arterele coronare), la nivelul vaselor care irigă creierul (arterele carotide) sau la nivelul arterelor care irigă picioarele. Astfel, instalarea și progresia aterosclerozei se poate petrece mai rapid sau mai lent, în funcție de prezența sau absența acestor factori de risc.
Citește despre factorii de risc cardiovascular



Cum se diagnostichează cardiopatia ischemică? Ce trebuie să faceți dacă banuiți că aveți cardiopatie ischemică?
Dacă aveți boală coronariană ischemică și dureri la nivelul toracelui, trebuie să vă adresați unui medic cardiolog. Acesta poate stabili dacă aceste dureri sunt de cauză cardiacă sau nu.
Primul pas este un consult cardiologic amănunțit. Acesta va include istoricul medical și familial şi stilul de viață cu calculul scorului de risc cardiovascular și o examinare fizică detaliată.
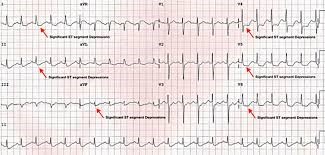
Electrocardiograma de repaus poate să releve modificări de fază terminală specifice cardiopatiei ischemice sau o tulburare de ritm. Aceasta poate complica evoluția bolii cardiace ischemice (fibrilație atrială, ritmuri tahicardice).
Ecocardiografia poate descoperi tulburări de contractilitate, fracție de ejecție redusă (adică reducerea performanței cardiace), disfuncție diastolică (tulburare de relaxare). Deseori la pacienții cu boala cardiacă ischemică ecocardiografia poate să fie normală.
Dopplerul tisular poate să aducă informații suplimentare privind modul de irigare a pereților inimii.

Testul de efort pe covor rulant
Testul de efort pe covor rulant este probabil una dintre cele mai importante investigații pentru pacientul cu angină pectorală. Acesta relevă prezența ischemiei (adică a lipsei de oxigen și de substanțe nutritive într-un anumit teritoriu cardiac). De multe ori, testul de efort pune indicația de coronarografie.
În cadrul testului de efort vi se va cere să faceți un efort gradat, supravegheat, cu ajutorul unui covor rulant. În acest timp activitatea inimii dumneavoastră va fi urmărită prin electrocardiogramă. Testul de efort nu vă testează capacitatea de efort ci evidențiază modificările care apar pe electrocardiogramă în cadrul unui efort fizic susținut și dozat, conform unui protocol standardizat. Dacă durerea în piept (angina) apare la un asemenea efort și are un corespondent pe electrocardiogramă (modificări ischemice sau tulburări de ritm), este limpede: aveți o boală cardiacă ischemică (boală coronariană).
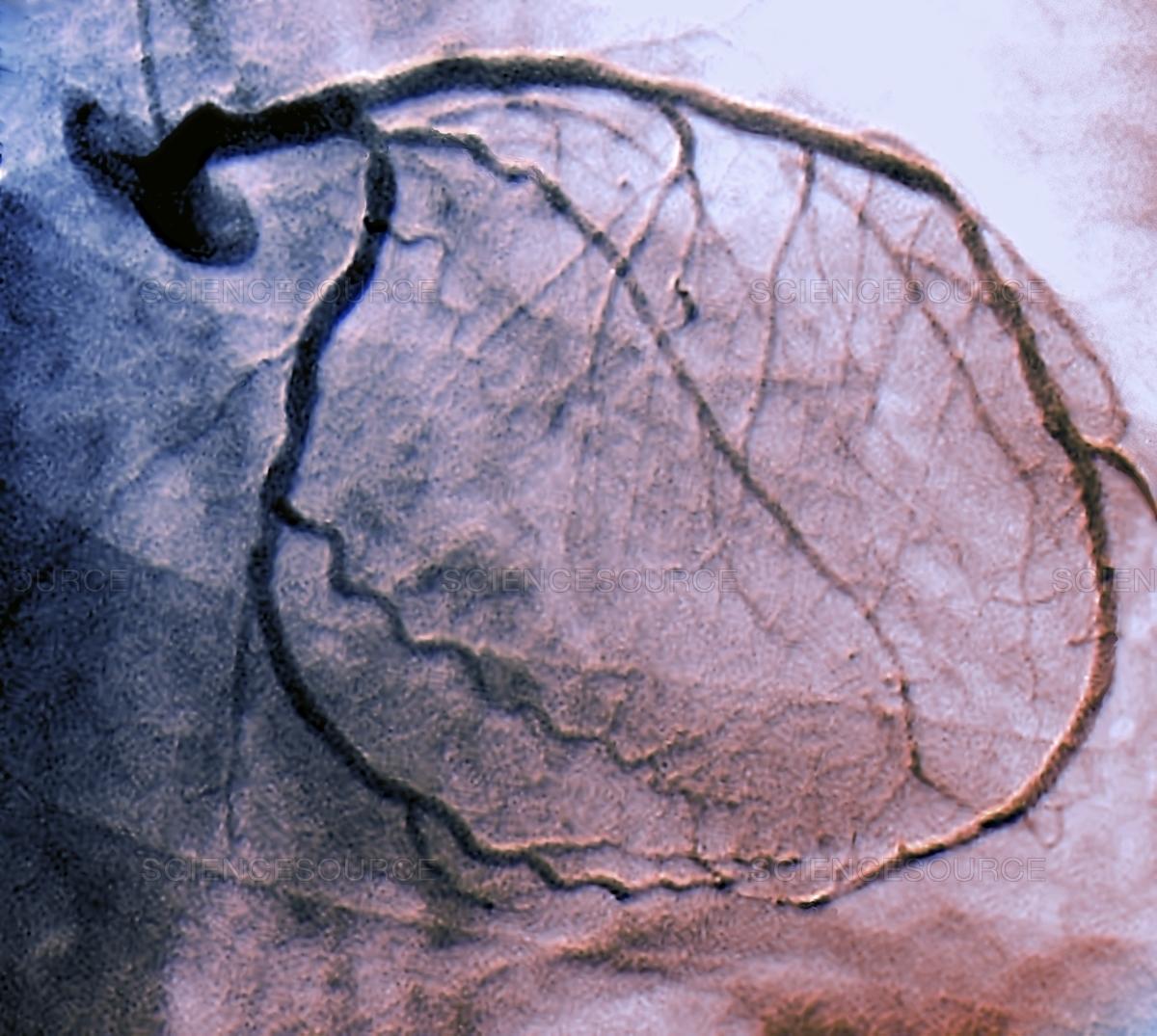
Monitorizarea ambulatorie (Holter) EKG pe 12 canale pe 24 sau 48 de ore va înregistra electrocardiograma atunci când sunteti pus să vă desfașurați activitatea zilnică obișnuită și va sesiza dacă apar modificări. Dacă testul de efort sau monitorizarea Holter EKG pe 12 canale ridică suspiciunea unei boli coronariene, atunci sunt necesare investigații mai amănunțite. Un exemplu îl reprezintă angioCT–ul coronarian sau angiografia coronariană (coronarografia), metodă care vizualizează arterele coronare și identifică locul și mărimea stenozelor pe care le aveți la nivelul acestora. Dacă medicul vă indică una dintre aceste investigatii, nu le amânați! Un diagnostic corect pus la timp poate preveni un infarct miocardic acut și, uneori, vă poate salva viața!
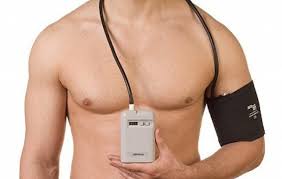
Monitorizarea ambulatorie a tensiunii arteriale pe 24 sau 48 de ore
Medicul vă poate recomanda și o monitorizare ambulatorie a tensiunii arteriale pe 24 sau 48 ore dacă suferiți de hipertensiune arterială.
Monitorizarea ambulatorie a tensiunii arteriale timp de 24 sau 48 de ore va măsura valorile tensiunii arteriale atunci când sunteți pus să vă desfașurați activitatea zilnică obișnuită. În acelasă timp, va realiza un grafic cu valorile tensionale din viața de zi cu zi. Astfel, va fi depistat dacă la baza agravării crizelor anginoase stau ascensiuni tensionale. Frecvent, pacienții cu cardiopatie ischemică asociază un scor de risc cardiovascular ridicat și hipertensiune arterială.
De asemenea, pot fi recomandate teste suplimentare și investigații mai complexe, precum: radiografie toracică, computer tomografie/RMN cardiac, scintigrafia miocardică, pulsoximetrie, analize specifice de sânge (profilul lipidic – colesterol seric, HDL, LDL colesterol, trigliceride, glicemie, hemoleucogramă, probe hepatice, renale, funcția tiroidiană), analiza gazelor sangvine.

Cum se diagnostichează infarctul miocardic? Ce trebuie să faceți dacă bănuiți că aveți infarct miocardic?
Pentru diagnosticul infarctului miocardic, în afara de anamneză și modificările electrocardiografice tipice ECG ale pacientului, sunt necesare analize de sânge (care dozează enzimele cardiace), ecocardiografia sau alte metode imagistice precum cardioCT sau coronarografia. Infarctul miocardic reprezintă o urgență cardiovasculară, astfel încât dacă simțiți o durere în piept intensă, cu durata de peste 20 minute, care nu se modifică cu poziția sau cu respirația și nu cedează la Nitroglicerină sublingual, sunati de urgență la 112.

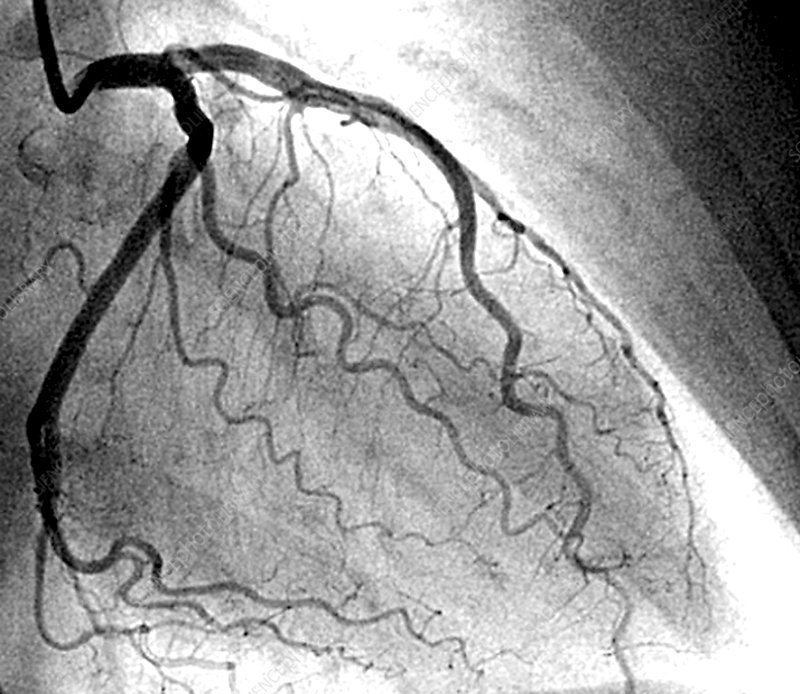
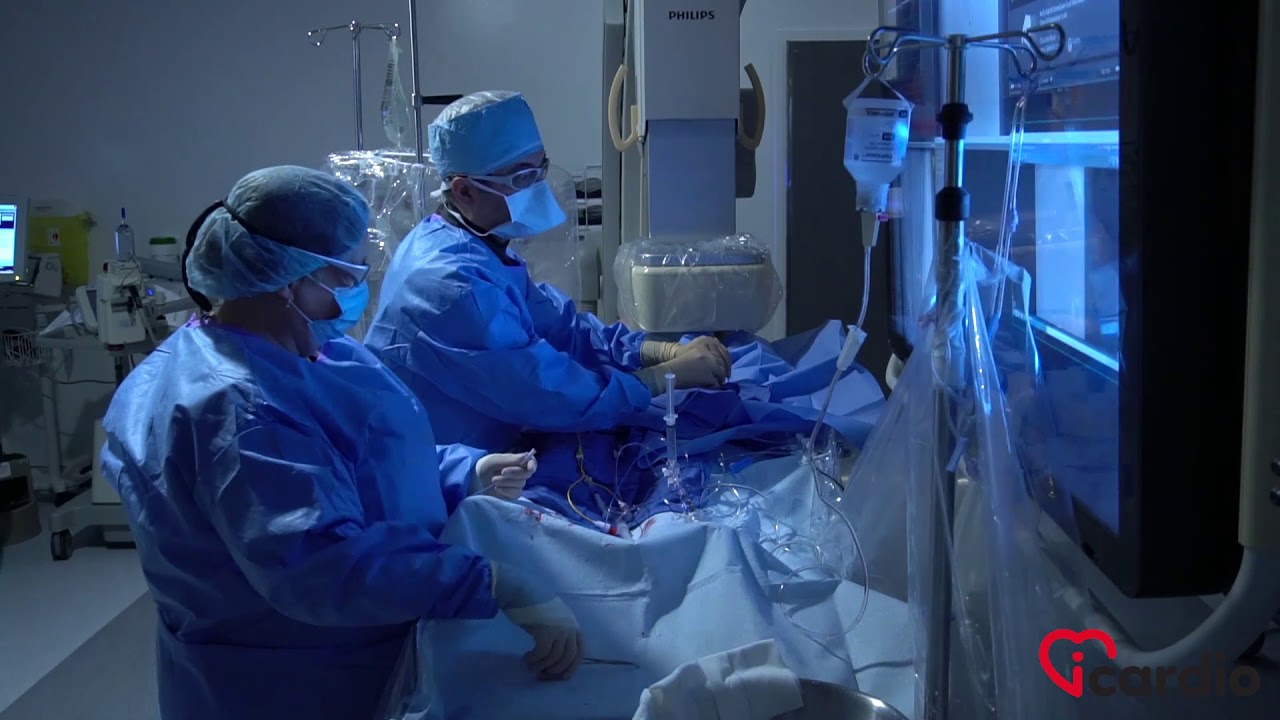
Cum se tratează cardiopatia ischemică?
Dacă sunteți diagnosticat cu boală ischemică cardiacă, medicul cardiolog va decide ce tratament medicamentos să urmați și ce regim de viață ar trebui să aveți. În cazul acestei maladii foarte importante sunt măsurile legate de stilul de viață și de eliminarea factorilor de risc cardiovasculari: o dietă adecvată, exercițiul fizic, controlul greutății corporale, eliminarea fumatului.
Citește despre Prevenția cardiovasculară
Dacă leziunile arterelor coronare sunt nesemnificative este suficient tratamentul conservator (medicamentos și schimbarea modului de viață). Dacă acestea sunt importante, medicul cardiolog vă poate recomanda o procedură intervențională la nivelul acestora (dilatare transluminală percutană cu montare de stent).
Blogul nostru Ce reguli trebuie să respecte pacientul care are un stent cardiovascular? vă explică mai multe
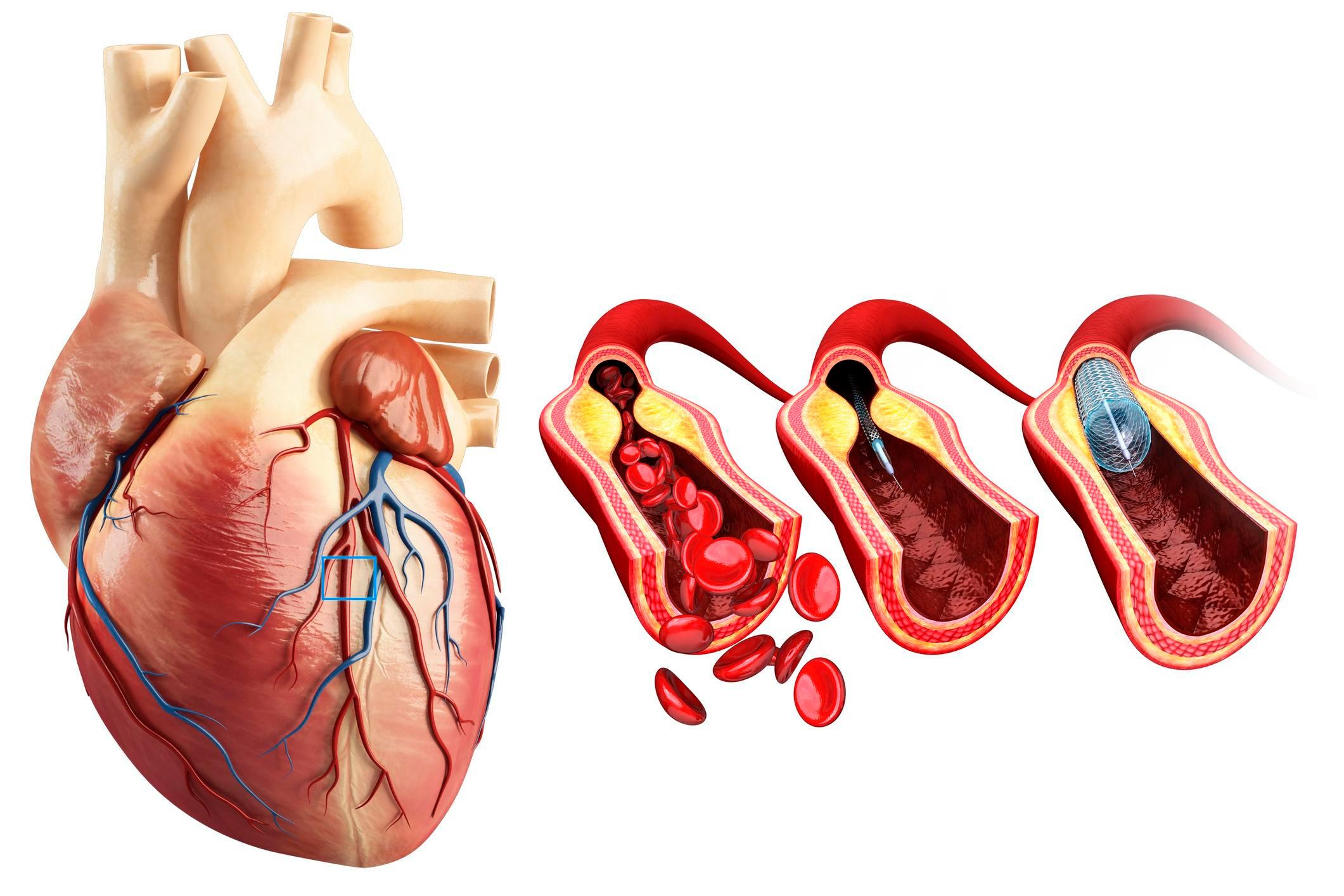
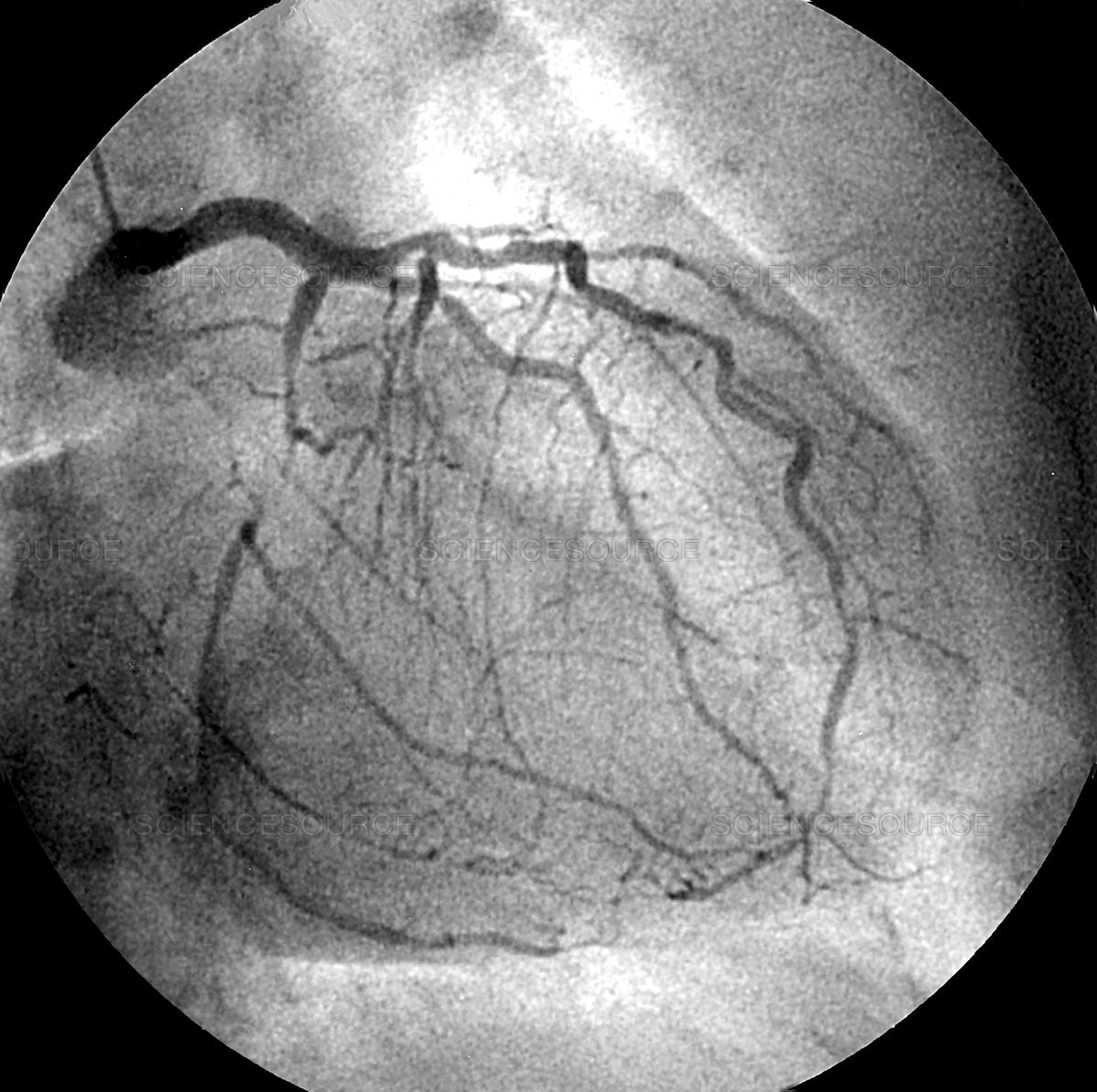

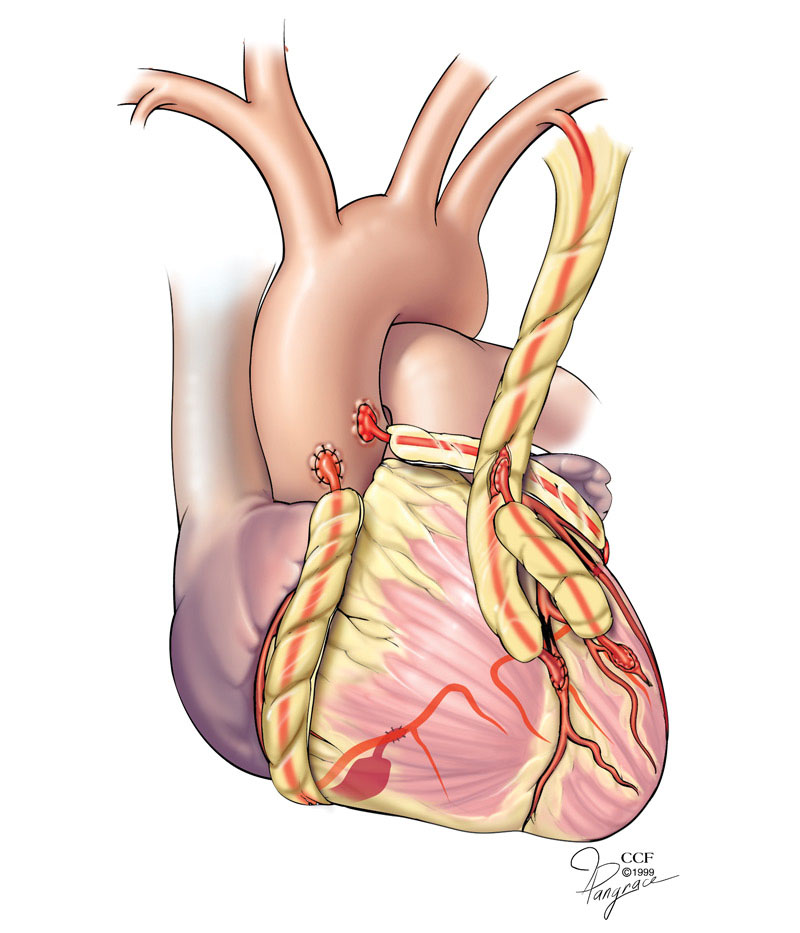
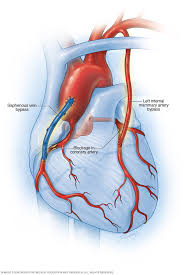
Atunci când revascularizarea intervențională prin angioplastie transluminală percutană cu sau fără montare de stent nu este posibilă, atunci poate fi necesară o intervenție chirurgicală de bypass aortocoronarian.
Ce presupune urmărirea unui pacient cu boală ischemică cardiacă?
Cardiopatia ischemică este o maladie cronică a cărei evoluție este grevată de perioade de ameliorare cu controlul eficient al simptomatologiei anginoase care alternează cu perioade de agravare. Din acest motiv, este foarte importantă legatura cu medicul cardiolog care va adapta tratamentul în funcție de cerințele fiecăruia.
Astfel, consultul cardiologic complet (care include electrocardiograma de repaus și ecocardiografia) trebuie repetat la intervalul de timp setat de medicul cardiolog. De obicei, acest interval este la 3 luni sau mai des dacă este vorba de o agravare a simptomatologiei anginoase.
Monitorizarea ambulatorie periodică a electrocardiogramei pe 12 canale este necesară pentru controlul eficient al frecvenței cardiace (mai ales dacă aveți tulburări de ritm). În plus, mai este necesară pentru aprecierea severității modificărilor de fază terminală sugestive pentru ischemie (care pot indica o coronarografie).
Monitorizarea ambulatorie a tensiunii arteriale este necesară periodic, atunci când v-o recomandă cardiologul dacă sunteti hipertensiv. Este recomandată pentru a obține un control eficient al valorilor tensionale cu un grafic tensional normal.
Testul de efort pe covor rulant se recomandă a fi repetat anual în cazul cardiopatiei ischemice dacă acesta este normal (negativ). Se recomandă a fi făcut mai des dacă se pozitivează sau rezultatul este neconcludent sau cu posibilă semnificație ischemică. Este necesar pentru a aprecia necesitatea unei investigații invazive (coronarografie).
Analizele de sânge pe care trebuie să le repete periodic (la 6 luni) pacienții cu cardiopatie ischemică includ profilul lipidic – colesterol seric, HDL, LDL colesterol. În plus, sunt necesare si analize de sânge pentru trigliceride, glicemie, hemoleucogramă, probe hepatice, renale.
De asemenea, monitorizarea la distanță a pacientului cu cardiopatie ischemică, inclusiv consultațiile online și serviciile de telemedicină sunt foarte utile pentru urmărirea corectă a acestor pacienți.
Ascultați medicul cardiolog!
Ascultați sfaturile pe care le primiți de la cardiologul dvs, nu întrerupeți tratamentul fără să cereți acordul acestuia. Nu amânați consulturile cardiologice periodice chiar dacă vă simțiți bine! Medicația cardiovasculară nu este prescrisă pe viață, dozele de medicament trebuie adaptate în funcție de evoluția fiecăruia și o evaluare corectă, făcută la timp vă poate salva viața.

Ce puteți face când apare criza de angină (durerea în piept)?
- dacă simțiți apariția unei crize anginoase, opriți-vă din orice activitate (opriți mașina, dacă sunteți șofer), asezați-vă (dacă stați în picioare). Dacă durerea persistă, luați-vă medicamentul cu care sunteți obișnuit (Nitroglicerina…);
- după ce ați luat masa, odihniți-vă un timp; efortul digestiei „fură” sângele de la inimă, dirijându-l către organele digestive;
- dacă aveți frecvent crize de angină noaptea, dormiți cu capul sau chiar cu toracele mai ridicat; veți permite astfel inimii să facă un efort mai mic atunci când pompează sângele prin vene, către inimă;
- nu mai fumați; în mod cert, nicotina influențează negativ, în cel mai inalt grad, apariția crizelor de angină;
- aspirina luată la recomandarea medicului, într-o doză foarte mică, reduce semnificativ riscul de infarct miocardic și de angină instabilă;
- dacă luați pilule anticoncepționale și aveți angină, opriți-le; estrogenul conținut de acestea crește riscul coagulării sângelui;
- nu amânați consultul cardiologic; un diagnostic corect, pus la timp vă poate salva viața;
- dacă durerea este foarte intensă, durează peste 20 minute, nu se modifică cu poziția sau cu respirația și nu cedează la Nitroglicerină sublingual, sunati de urgență la 112.

